COPD(慢性閉塞性肺疾患)とは

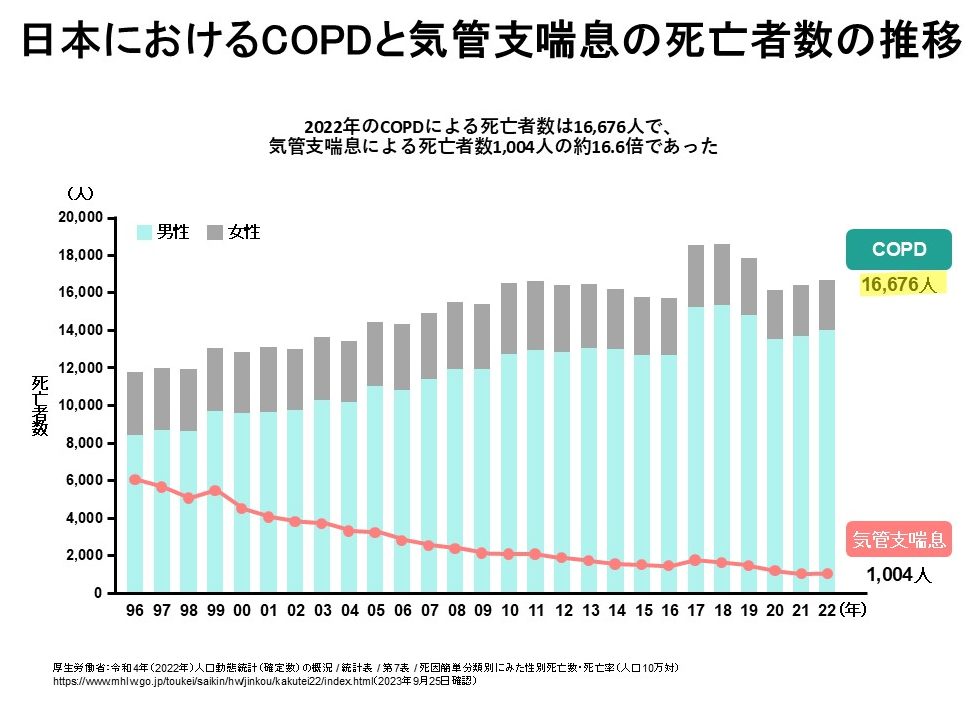
慢性閉塞性肺疾患(COPD:chronic obstructive pulmonary disease)とは「慢性気管支炎」や「肺気腫」と呼ばれてきた病気の総称です。タバコを長期に吸入することで生じた肺の炎症疾患で、喫煙習慣を背景に中高年に発症する生活習慣病です。喫煙者の15~20%がCOPDを発症し、40歳以上の人口の8.6%、約530万人の患者が存在すると考えられていますが(1)、多くが未診断・未治療の状態であると考えられています。COPDは喫煙者の割合が多い60-70代の男性に多く、死亡原因の9位、男性では7位を占めています。近年高齢化とともに死者数は増加傾向にあり、喘息患者さんの死者数が低下傾向(年間1000人前後)にあるのとは対照的に、年間約16000人以上の方が亡くなっています(2)。そのような状況を受け、健康日本21(健康増進法に基づく第5次国民健康づくり運動プラン)では生活習慣病の発症予防・重症化予防に関する目標の1つにCOPDの死亡率の低減(人口10万人あたり13.3(2021)→10.0(2032)へ低減)が取り上げられました(3)。
COPDの症状
COPD:普段の症状
COPDは「咳」「痰」「息切れ」などが慢性(半年以上)の経過で起こることが特徴です。発症年齢が60-70代の男性に多いため「息切れ」は「老化による衰え」と判断されていたり、咳や痰は慢性的に起こるため、そもそも症状があるという病識が乏しい方も多くいらっしゃいます。
<COPDの普段の症状>
- 慢性的な咳
- 慢性的な痰、痰がらみ
- 呼吸困難(息切れ)
COPD:増悪時の症状
息切れの増加、咳や喀痰の増加、胸部不快感・違和感の出現あるいは増強などを認め、安定期の治療の変更あるいは追加が必要となる状態を「COPD増悪」といいます。感染症をきっかけとして症状が悪化し、抗菌薬が投与されるようなケースの中にCOPD増悪が見過ごされていることも少なくありません。COPD増悪は繰り返すことで、心臓血管病の発症リスクとなるほか、生命予後に関わるため予防すべき症状と考えられます。
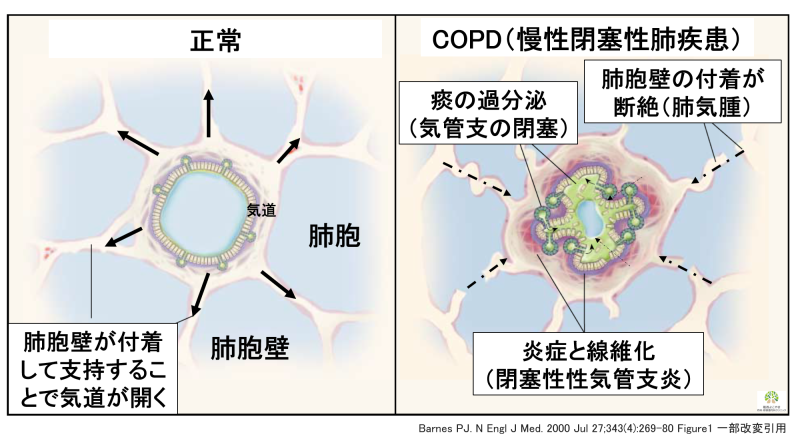
COPDの病態
タバコ煙を主とする有害物質を長期に吸入暴露することなどにより起こり、呼吸機能検査で気流閉塞(気管支がせまくなること)を示します。気流閉塞は末梢気道病変と気腫性病変がさまざまな割合で複合的に関与し起こります。徐々に進行する労作時の呼吸困難や慢性の咳・痰を特徴としますが、これらの症状に乏しいこともあります(4)。患者さんごとに「肺気腫」と「末梢気道病変」の2つの要因がそれぞれ異なる割合で存在し、複合的に作用し症状を引き起こします。肺気腫主体の場合は運動時の低酸素血症が、末梢気道病変が主体の場合は喘鳴(ぜいぜい)や咳・痰、呼吸苦が主症状となります。
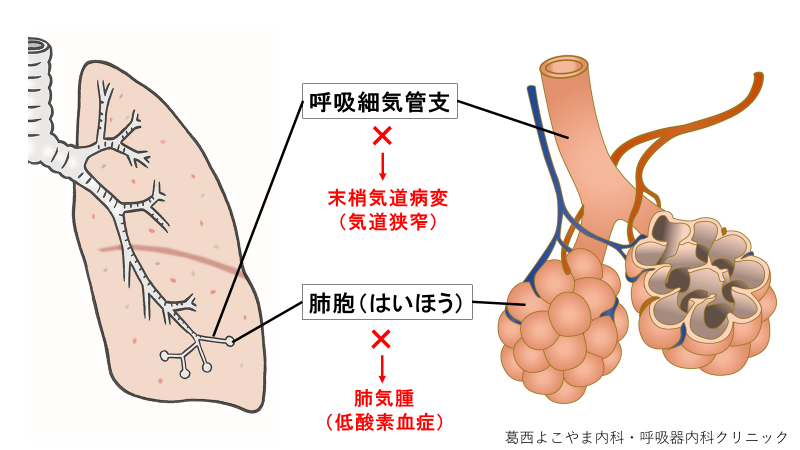
肺気腫
肺の最も末梢である「肺胞(はいほう)」の役割は酸素と二酸化炭素を交換する「ガス交換」です。肺気腫はこの肺胞が破壊されることでガス交換が阻害され低酸素血症を引き起こします。日本人のCOPDは「肺気腫」が主体の方が多くみられると言われています。
末梢気道病変
気管支は周りの肺胞などの組織により引っ張られる形で支持されています。ところが、肺胞が破壊されることにより、気管支は引っ張られる支持力を失います。この結果、息を吐く際に気管支がつぶれて狭窄を起こします。これを「末梢気道閉塞」といいます。
COPDの診断
COPDとまだ診断されていない方を対象として、「COPDスクリーニング質問票」や「COPDアセスメントテストテスト」「喫煙歴」「息切れ」についての問診を行い、疑われる場合は呼吸機能検査を行い診断します。
COPD-PS問診票
COPD-PSは5つの質問に対し答えるだけの簡単な問診票で1分程度でつけることが出来ます。合計点が4点以上でCOPDを疑います。この問診票はCOPDを疑うためのスクリーニングを目的とするものであり、疑われる場合には医療機関で呼吸機能検査を行い診断をつける必要があります。

喫煙歴
1日あたりの喫煙本数と喫煙年数を確認します。1日の喫煙箱数(20本)×年数をPack-Yersといい、20Pack-Yersでは19%(5)、60Pack-Yersでは70%(6)の方がCOPDを発症することが報告されています。
例)
・1日1箱(20本)20年間喫煙
20Pack-Yers:19%の確率でCOPD
・1日2箱(40本)30年間喫煙
60Pack-Yers:70%の確率でCOPD
喫煙歴とCOPD
- Pack-Yers : Pack(1箱=20本)×年数
- 20Pack-Yers :19%の方がCOPD発症
- 60Pack-Yers :70%の方がCOPD発症
呼吸困難(息切れ)
呼吸困難(息切れ)を評価する指標として「mMRC質問票(7)」があります。世界標準のCOPDガイドライン(GOLD)ではmMRC2以上の息切れがあると重度の息切れに分類し、治療を必要とすることが明記されています。

mMRC質問票(呼吸困難の評価)
以下の中から最も当てはまるものを1つ選んでください。
| 選択 | 評価 |
|---|---|
| Grade 0:激しい運動をした時だけ息切れがある | |
| Grade 1:平坦な道を早足で歩く あるいは緩やかな上り坂を歩く時に息切れがある |
|
| Grade 2:同世代の人より平坦な道を歩くのが遅い または自分のペースで歩いていて息継ぎのために立ち止まることがある |
|
| Grade 3:平坦な道を約100m または数分歩くと息継ぎのために立ち止まる |
|
| Grade 4:息切れがひどく家から出られない または衣服の着替え時にも息切れがある |
COPDアセスメントテスト(CAT)
息切れや咳・痰などの気道症状だけでなく、日常生活の制限や生活の質まで含め評価する質問票をCAT(COPDアセスメントテスト)といいます(8)。世界標準のCOPDガイドライン(GOLD)では、CATが10点以上だと高値であり、治療が必要な状態と判断されます。
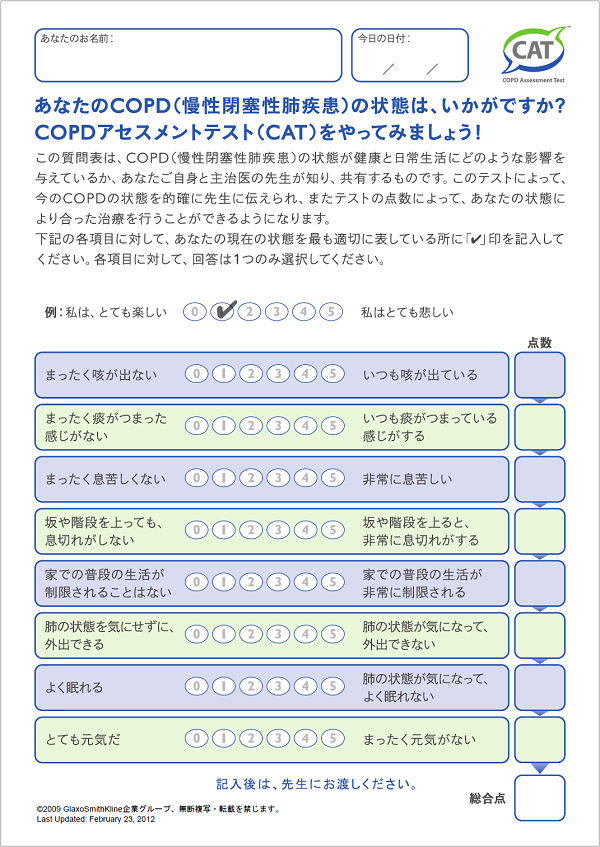
COPDアセスメントテスト(CAT)
http://www.gold-jac.jp/support_contents/cat.html
https://www.catestonline.org/
COPDの検査
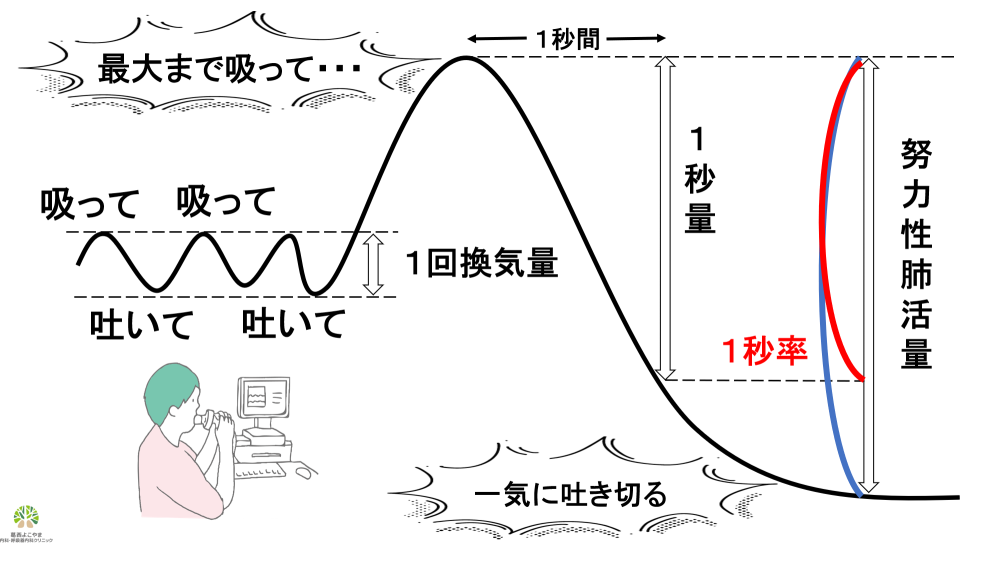
呼吸機能検査
呼吸機能検査とは息を吸ったり吐いたりして、肺の機能を調べる検査です。日常診療では、主に「安静呼吸」と「努力呼吸」の2つをみる検査が行われます。喘息の診断上重要なのは「努力性肺活量」「1秒量」「1秒率」です。呼吸機能検査の主な評価項目
| 項目名 | 読み方 | 意味・何を見ているか | 主な目的 |
|---|---|---|---|
| 肺活量 | はいかつりょう | 安静呼吸で測定される肺の大きさ | 肺の大きさ |
| 努力性肺活量 | どりょくせいはいかつりょう | 努力性呼吸で測定される肺の大きさ | 肺の大きさ |
| 1秒量 | いちびょうりょう | 努力性呼吸の最初の1秒間で吐ける量 | 気管支のせまさ |
|
1秒率 |
いちびょうりつ | 努力性肺活量に対する1秒量の比 | 喘息やCOPDの診断 |
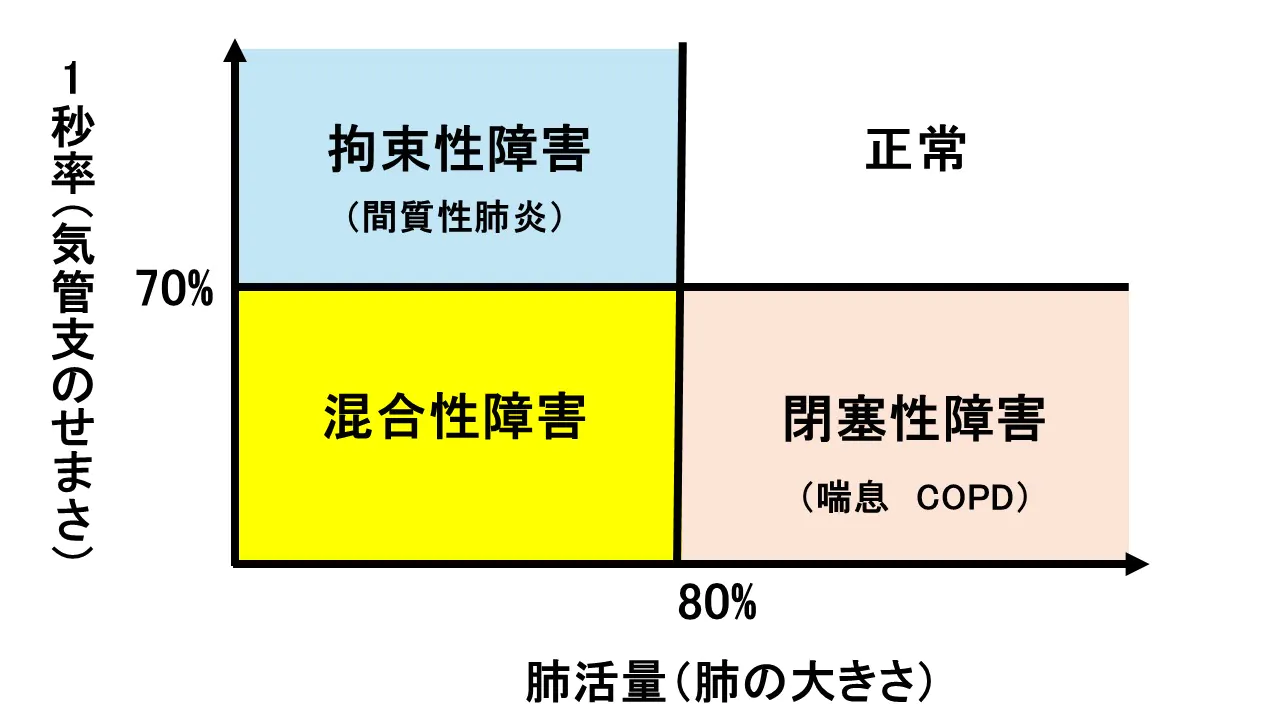
喘息とCOPDの違い
1秒率が70%未満である閉塞性障害があれば喘息かCOPDを疑います。喫煙歴がない方であれば喘息と診断できます。しかし喫煙歴がある方では喘息なのかCOPDなのか、あるいは両方合併しているのかを判断するにはどうすればよいのでしょうか?下の図「喘息とCOPDの違い」を見ながら解説していきます。
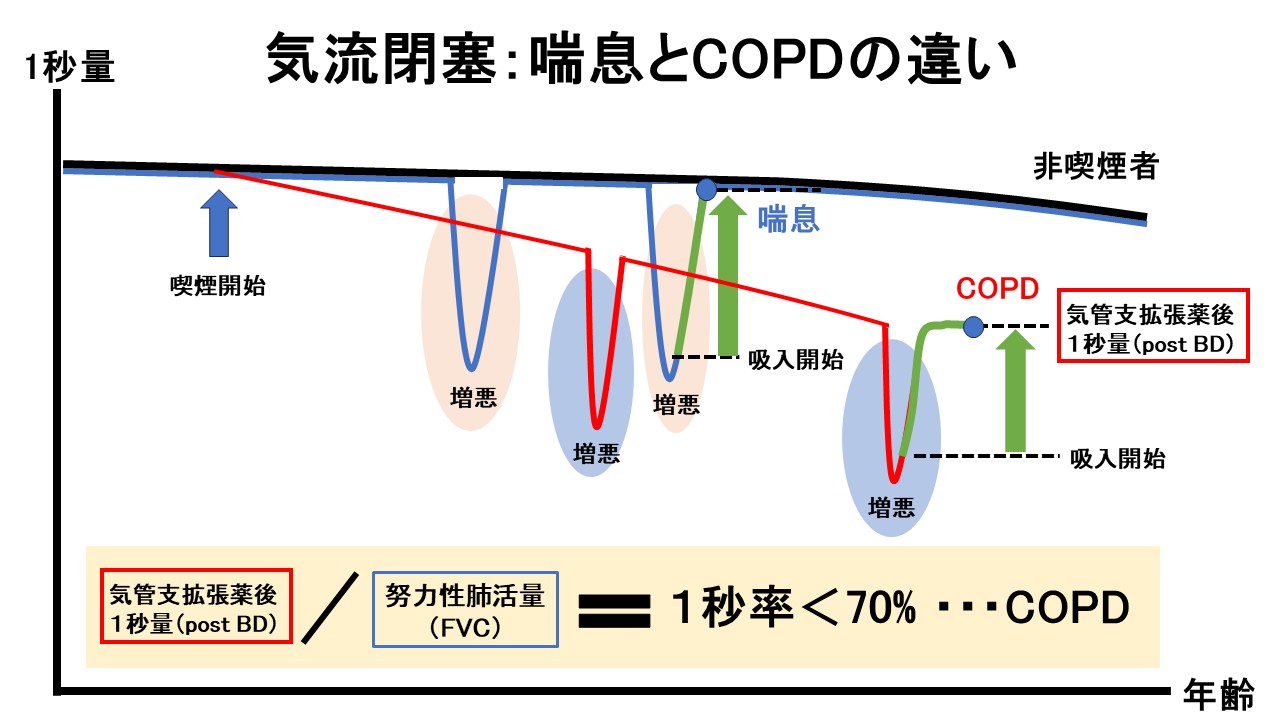
医療機関に「喘鳴」や「呼吸苦」など気管支がせまい状態で患者さんが来院された際、その場で喘息かCOPDかを判断することは困難です。鑑別診断のポイントは喘息の気流閉塞は可逆性(元に戻る)であるのに対し、COPDの気流閉塞は不可逆性(元に戻らない)であることです。COPDは過去の喫煙により、来院時までに既に1秒量が低下しており、増悪に対する治療を行っても健常人と同じ状態まで1秒量が戻りません。一方、喘息では病的な気道の老化である「リモデリング」を起こしていない限りは治療後は健常人と同じ状態まで1秒量が戻ります。従って「吸入薬治療を1か月程度行った後の肺機能検査で1秒率が70%を超えるかどうか」を見ることでCOPDを診断することが出来ます。
COPD増悪
息切れや咳や痰が日常生活における変動の範囲を超えて悪化することを「COPD増悪」といいます。COPD増悪後に心臓血管病または全死亡リスクが増加し、その後1年間リスクが持続したとする報告もあります(9)。COPD増悪は生命予後を悪化させ、心臓血管病のリスクが増加し、呼吸機能の低下にもつながるため、増悪を起こしてから治療するのではなく予防することが大切です。COPDと診断されていないケースではCOPD増悪をただの感冒と判断されている場合が多くあり、喫煙歴がある方はまずCOPDを疑うことが重要です。また既にCOPDと診断されている場合、増悪を繰り返している場合は吸入ステロイドを含む3剤配合剤吸入(ビレーズトリエアロスフィア)や生物学的製剤であるデュピクセントの適応が検討されるでしょう。
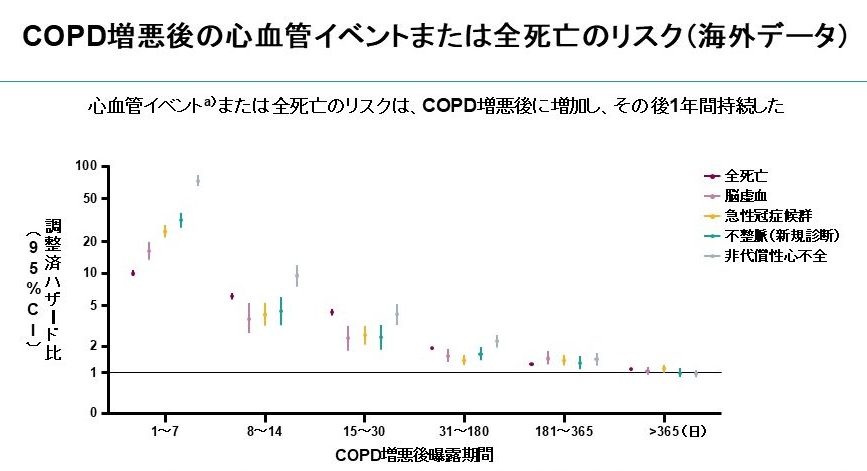
COPD増悪によるリスクとは
①生命予後を悪化させる
COPD増悪で入院すると死亡率は8%、さらに1年以内に23%が死亡した報告があります(10)。別の研究では重度増悪後の5年生存率は約30%と報告されています。寿命の損失は、急性増悪が1回以上のCOPD患者で8.3年、2回以上で10.2年であったと報告されています(11)。
②入院回数を増加させる(12)
③心臓血管病のリスクが増加する
増悪後1〜5日に心筋梗塞リスクが2.27倍、増悪後6~10日に心筋梗塞リスクが1.74倍、脳卒中リスクが1.40倍に増加します(13)。
④呼吸機能を低下させる
呼吸機能低下は身体活動性の低下やフレイル(虚弱)の要因となり、要介護、寝たきりのリスクが高くなります(14)。
「慢性喀痰過分泌」はCOPD増悪が多い
慢性的な咳・痰が3カ月以上続いている場合を「慢性喀痰過分泌」と言います。慢性喀痰過分泌があるCOPD患者さんではCOPD増悪が多いことが報告されています。慢性喀痰過分泌を検出するための指標として、COPDアセスメントテスト(CAT)の質問1,2(咳・痰に関する項目)が2点以上であることが有用とされています(15)。

COPDと禁煙
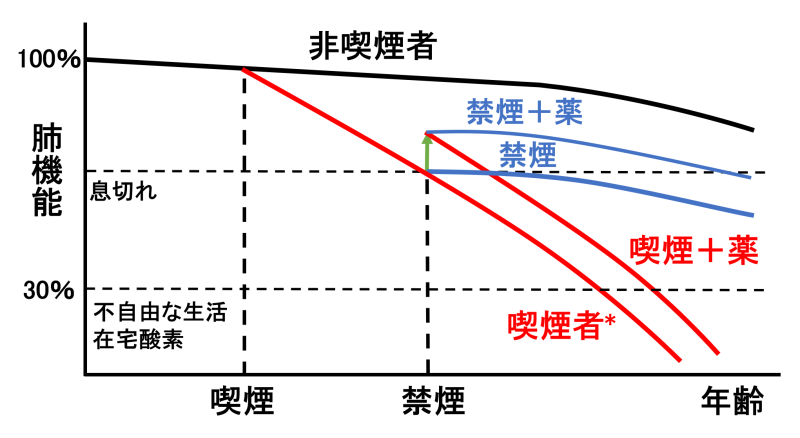
COPDで最も大切なのは「禁煙」です。下の表は喫煙による肺機能の経年的な変化を表したもので縦軸に「肺機能」横軸に「年齢」を表しています。一番上が「非喫煙者」の経過であり赤い線が「喫煙」をされた方の経過です。(喫煙による肺機能低下には個人差がありますのであくまで1例です)喫煙を開始すると肺機能の低下が急峻となります。そしてある程度の期間喫煙すると肺機能が低下し、50%のあたりになると労作時の息切れが出現してきます。ではこの時点で禁煙をしてももう遅いのでしょうか?実は禁煙開始後より肺機能の低下が健常の方と同様に緩やかになります。また気管支拡張薬の吸入を併用することで更なる肺機能の改善も期待できます。しかし喫煙を続けたまま吸入薬を続けていると、根本的には肺機能の低下が避けられないことがお分かりいただけると思います。禁煙はいつ開始しても遅すぎるということはありません。
COPDの治療
COPDの治療目標
COPDガイドラインによる治療目標(4)
- 症状(QOL=生活の質)の改善
- 運動耐容能(運動出来る能力)の改善
- 身体活動性の向上と維持
- 将来のリスク(増悪、全身併存症)の軽減
「症状」「運動耐容能」「身体活動性」の3つは気管支拡張薬により治療を行います。将来のリスク軽減のうち「COPD増悪」については吸入ステロイドを含む「3剤配合剤吸入」や、「生物学的製剤(デュピクセント)」による増悪予防を目的とした治療が行われます。「全身併存症」については、「心臓血管病予防」「骨粗しょう症予防」「サルコペニア(加齢による筋萎縮)対策」「感染症予防(ワクチン)」など、患者さんの状態に合わせた介入を行っていきます。
COPD死亡率低減に向けて(健康日本21)
健康日本21とは健康増進法に基づく「国民健康づくり運動プラン」のことです。2024年の第三次改訂において、2032年までにCOPDの死亡率を人口10万人あたり13.3人(2021年)から10.0人へ減少させることを、生活習慣病の発症予防・重症化予防の中で策定されました(3)。COPDの死亡率を減少させるために特に重要なのは「早期診断・治療」「増悪予防」「併存症管理」の3つです。当院でも喫煙歴がある方に対する積極的な呼吸機能検査の施行、増悪予防を目的とした治療の推進などを行っています。
COPD治療薬
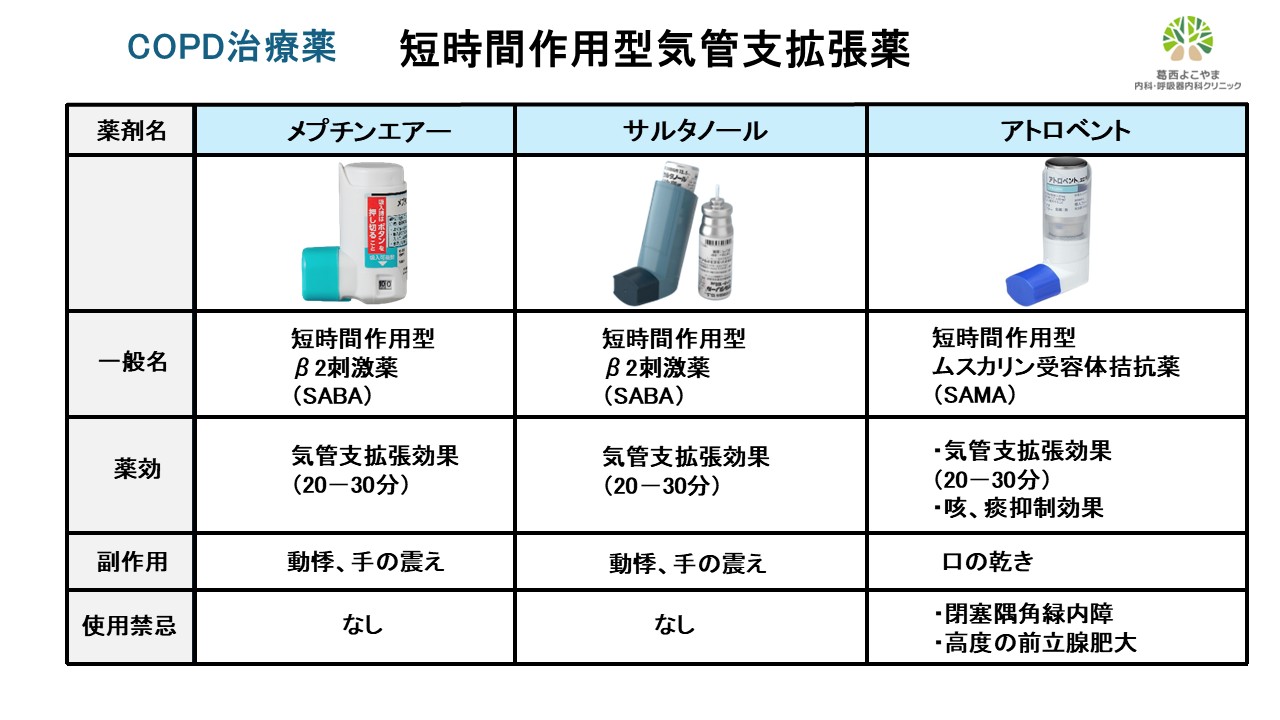
短時間作用型気管支拡張薬
短時間作用型の気管支拡張薬は一般的に「発作止め」と言われる吸入器で、即効性があり20-30分程度効果が期待できます。呼吸困難時に頓用で使用します。「SABA」と「SAMA」では薬効が異なるため、両方併用することが可能です。
COPD定期治療薬
COPDの定期治療薬に含まれる成分が3つあります。気管支拡張薬効果がある「LAMA」と「LABA」そして抗炎症効果がある「ICS」です。この3つの成分を1~3つ含む吸入製剤には「粉タイプ」「ガスタイプ」「霧タイプ」が存在します。成分として「LABA」もしくは「LABA/LAMA」を使用するかどうかは息切れや咳や痰の程度によります(1)。吸入ステロイドを含む3剤配合剤は➀気管支喘息合併例②COPD増悪症例(外来治療2回もしくは入院治療1回)③血液中の好酸球数が高値(300個/μl)に使用します(16)。どの吸入薬を使用が適しているかは患者さん毎に異なりますが、最も大切なことは「吸入薬がしっかり吸えるかどうかということ」です。主治医と相談し、ご自身に合った吸入薬を選択しましょう。
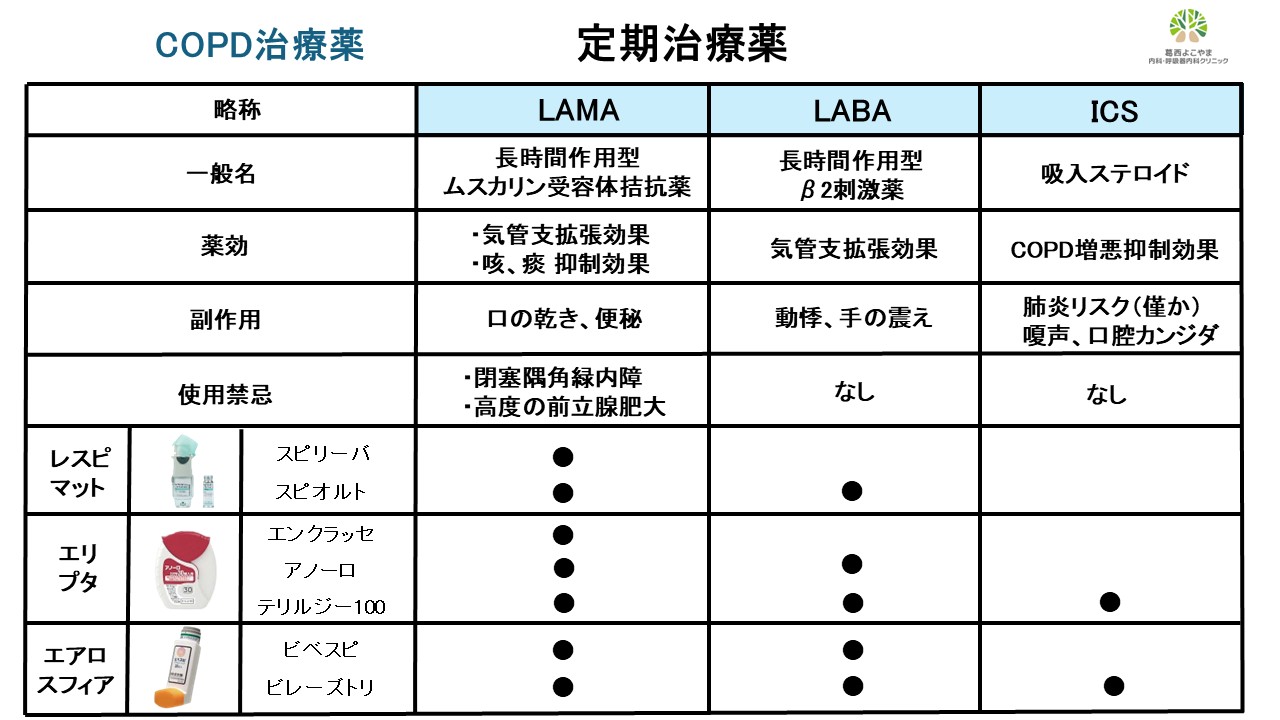
当院におけるCOPD治療薬の考え方
COPDに対する吸入治療ですが、症状(CAT, mMRC)、COPD増悪、喘息の合併、喀痰の有無で分類すると分かりやすいと思います。当院での治療の考え方について下記に示します。
| 症状が軽く(CAT10, mMRC<1)、COPD増悪がない |
|---|
|
| 症状が強く(CAT≧10,mMRC≧2), COPD増悪がない |
|
| 喘息合併, COPD増悪, 血中好酸球数300個/mcl |
|
| 症状が強く(CAT≧10,mMRC≧2)喀痰過分泌 |
|
| 2~3年以内に肺炎既往,活動性感染,血中好酸球数100個/mcl未満 |
|
COPDに対する生物学的製剤(デュピクセント)

SITT(3剤配合剤)を使用しても約50%はCOPD増悪を起こしていると報告されています。既存の吸入療法を使用してもCOPD増悪を繰り返すなど治療効果不十分で「好酸球数>300/μL」であるCOPD患者さんに対し生物学的製剤の1つであるデュピクセントが保険適用となりました。デュピクセントは「IL‑4/IL‑13」というサイトカイン経路を阻害する完全ヒト型モノクローナル抗体で、アレルギーの原因となる2型炎症を抑制する作用があります。「重症喘息」「アトピー性皮膚炎」「鼻茸を伴う副鼻腔炎(好酸球性副鼻腔炎)」「特発性の慢性蕁麻疹」「結節性痒疹」に対する適応がありましたが「COPD」に適応追加となりこれで6適応目の疾患となります。国際共同第Ⅲ相試験(BOREAS)(17)の結果をご紹介します。好酸球数≥300/μLのCOPD 931例(日本人13例含む)に対しデュピクセントを投与したところ、COPD増悪率は、デュピルマブ群:0.788回/人・年(95%CI:0.655–0.949)プラセボ群:1.113回/人・年(95%CI:0.941–1.316)p=0.0005、NOTUS試験(18)でも同様に、増悪率の低下(annualized exacerbation rate:デュピルマブ群0.86 vs プラセボ1.30、率比0.66, p<0.001)、FEV₁(1秒量)改善、生活の質面でも優位な傾向が確認されました。
COPDと予防接種
COPDは感染を契機に増悪を起こすため、ワクチン接種による積極的な疾患予防が望まれます。世界の標準ガイドラインであるGOLDでも予防接種について推奨されています(16)。当院でもCOPD患者さんには接種すべきワクチンについての情報提供を行い、積極的に接種を推奨しています。
COPD:接種すべきワクチン
・インフルエンザワクチン
・COVID19ワクチン
・肺炎球菌ワクチン:
PCV20もしくはPCV15-PPSV23連続接種
・RSワクチン
・帯状疱疹ワクチン
COPDの併存症
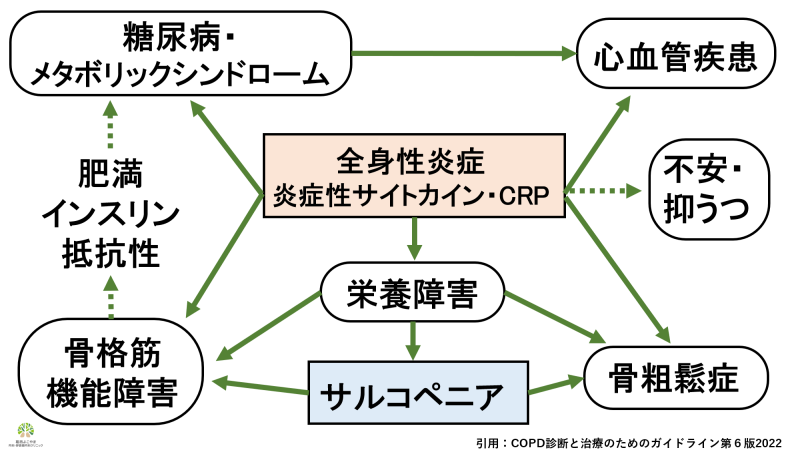
COPDは肺の病気であるとともに全身炎症性疾患と言われています。長年の喫煙習慣により動脈硬化が進み、心血管病の併存症も多く、また肺癌をはじめとする癌のリスクも高いと考えられます。さらにCOPDは筋肉の衰え(サルコペニア)や骨粗鬆症なども来しやすく、要介護や寝たきりのリスクとなります。COPD診断後は併存症の診断および治療を併せて行うことが大切です。
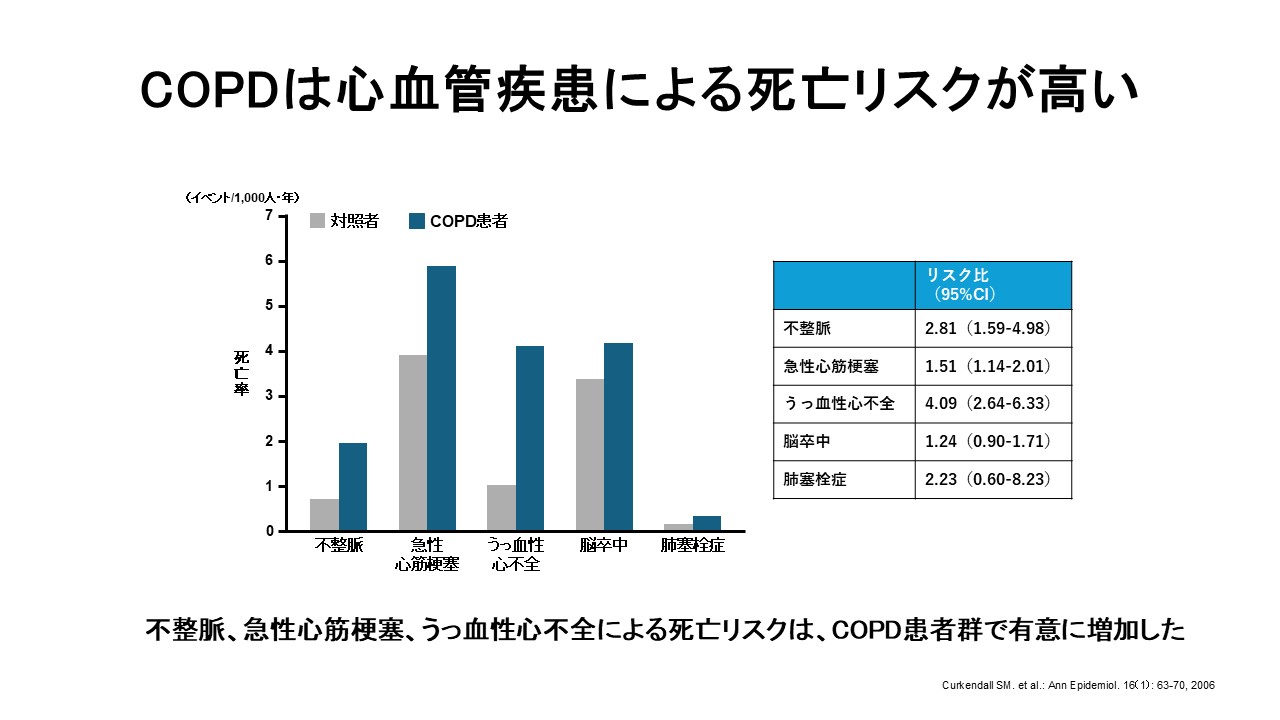
COPDと心血管疾患
COPDは健常の方と比較して心血管病の合併が多く心血管病による死亡リスクが高いことが分かっています(19)。またCOPD増悪直後には致死的な心血管病を発症するリスクが高まるため(20)、併存する心血管病のスクリーニング及び治療とCOPD増悪自体を起こさないような治療管理が重要となります。
COPDとサルコペニア
サルコペニアとは高齢期にみられる骨格筋量の低下と筋力もしくは身体機能(歩行速度など)の低下と定義されています。COPDの14.5%程度にサルコペニアが存在していると報告され、進行することで寝たきりのリスクとなるため予防することが大切と考えられています。それではなぜCOPDではサルコペニアが起こりやすいのでしょうか。要因の1つに呼吸苦による身体活動性の低下(動かなくなること)が挙げられます。
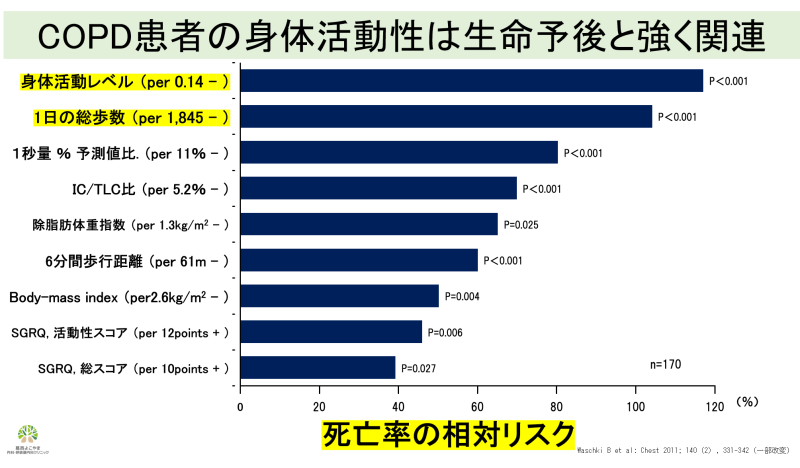
COPDの身体活動性低下は肺機能検査以上に生命予後に関係していることが分かっています(21)。吸入薬などの治療を行うことで呼吸を楽にするだけでなく、その後の身体活動性を挙げることが大切と言えます。それではどれくらい体を動かすと良いと考えられているのでしょうか。健康な方を対象とした目標値をご紹介します。
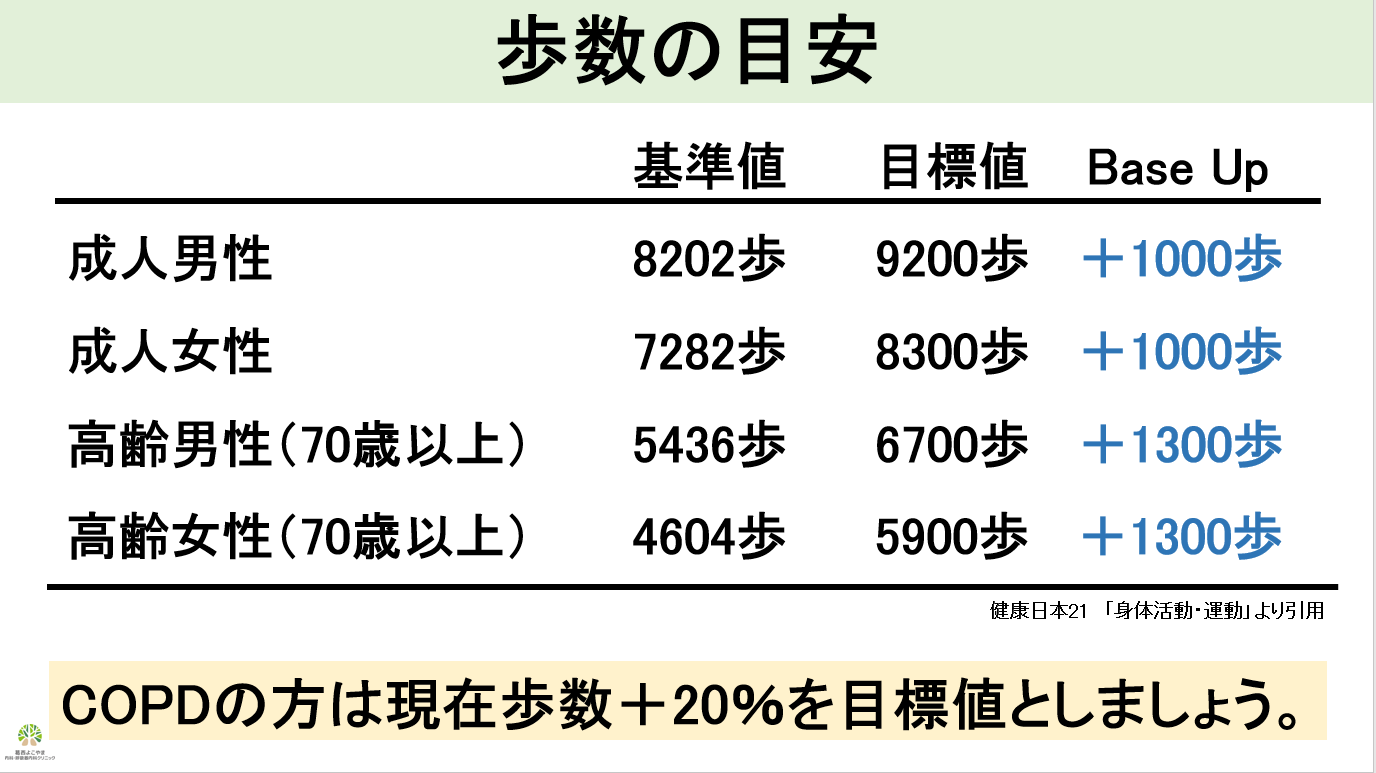
健康日本21(3)では、目標値として成人男性9200歩、女性8300歩、70才以上の男性6700歩、女性5900歩を掲げています。これは日本人の実態と比較した際、+1000~1300歩(約20%)の増加と考えられています。一方、COPD患者さんでは重症度により運動出来る力(運動耐容能)にばらつきがあります。そのためまずは現在の歩数を測定し、+20%程度を目標に歩くことをおすすめします。例えば、普段5000歩程度歩いているのであれば+1000歩(6000歩)を目標とすると良いでしょう。このように歩行などの軽く汗をかくような運動を「有酸素運動」といいます。一方、筋肉トレーニングのような運動を「無酸素運動」といい、レジスタンストレーニングと呼びます。COPDでは筋肉を維持するためレジスタンストレーニングを併せて行うと効果的です。トレーニングジムなどに行かなくても自宅で簡単に出来るメニューをご紹介したパンフレットのご用意もありますのでぜひ参考にしてください。栄養面で大切なのはタンパク質の摂取です。体重あたり1.2gから1.5g程度を摂取することが推奨されておりますが、おおまかな目安として1日あたりのタンパク質は50gを目標にすると良いと思います。タンパク質50gは赤身肉では300g程度に相当し、意識しないとなかなか取れない量になります。牛乳、魚、大豆製品などを組み合わせ、積極的にタンパク質を摂取するようにしましょう。
COPDと骨粗鬆症
骨粗鬆症は骨密度が低下する疾患で、COPDの併存症として重要な疾患の1つです。骨がもろくなることにより、病的骨折(腰椎や大腿骨)を起こし寝たきりのリスクとなります。骨粗鬆症発症のリスクとなる「低栄養」「全身ステロイド」「身体活動性の低下」「慢性炎症と酸化ストレス」の4つの要因を持つCOPDは併存症として骨粗鬆症を起こしやすいため注意が必要です。

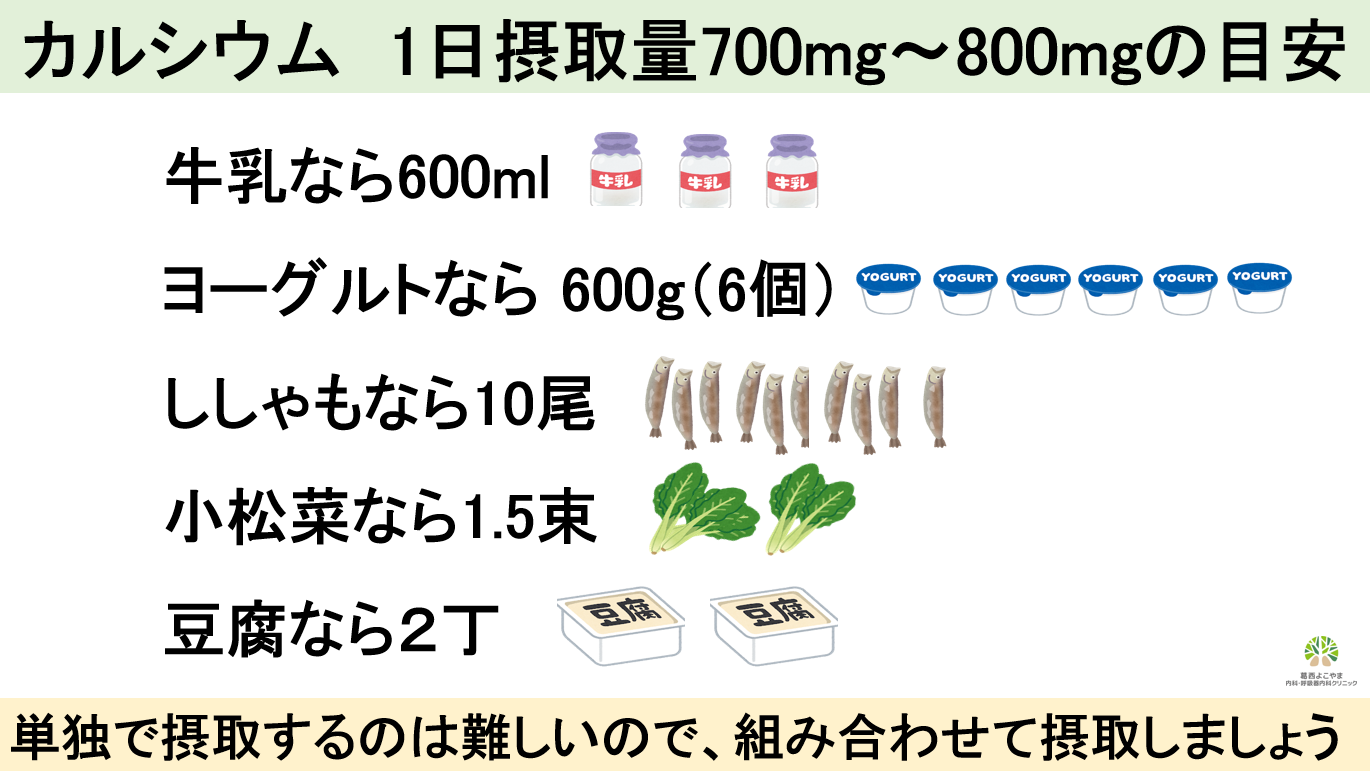
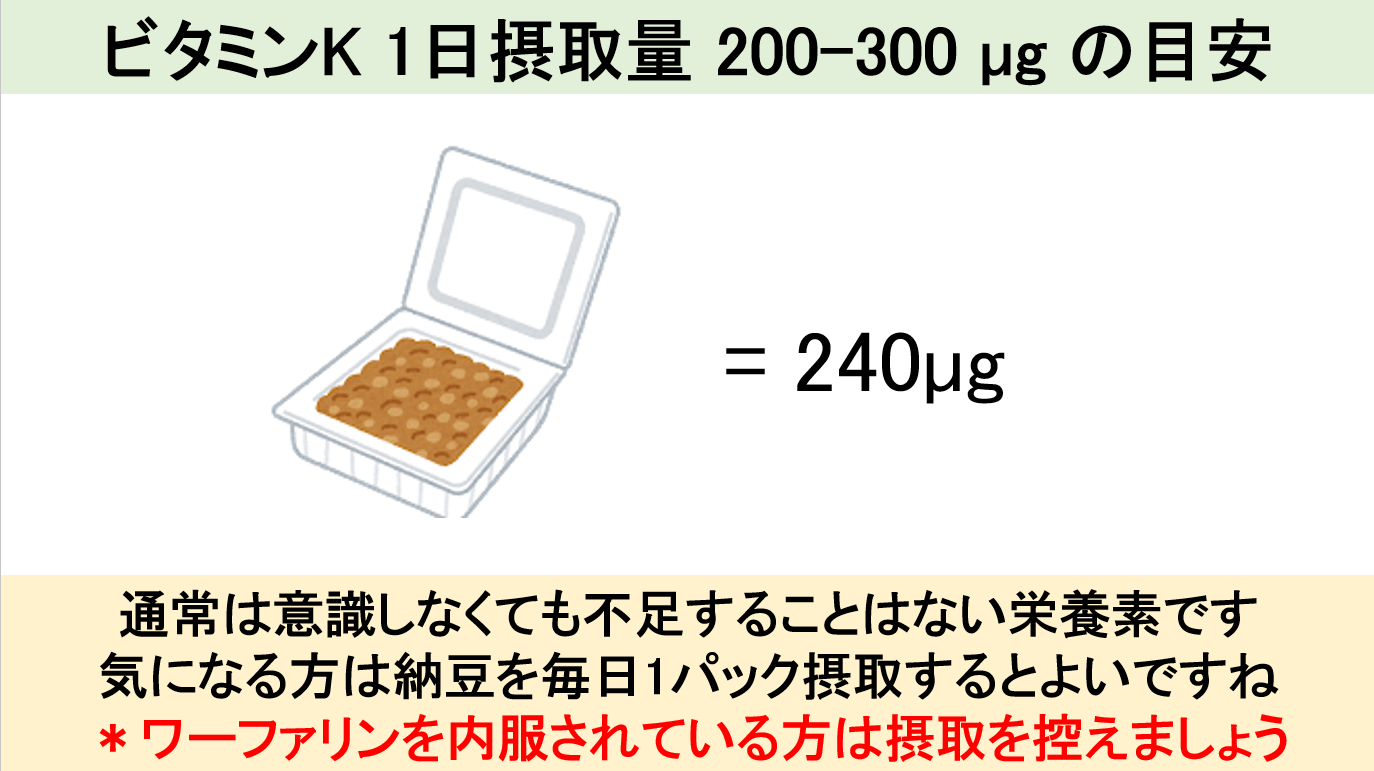
診断には骨密度測定を行い、若年値との比較(YAM値といいます)で70%未満の場合は骨粗鬆症と診断します。既に骨折を起こしている場合はYAM値の80%未満で診断(大腿骨の場合は骨密度測定は不要)となります。治療は活性型ビタミンDやビスフォスフォネートなどの骨密度を増やす薬剤で行います。生活習慣で大切なのはサルコペニアと同様に栄養と運動になります。栄養は➀カルシウム②ビタミンD③ビタミンK④蛋白質の4つを意識して摂取しましょう。運動については、➀日々の歩行と②筋肉トレーニング(レジスタンストレーニング)の組み合わせが大切です(22)(23)。



まとめ
COPDは喫煙により肺が壊れることにより発症する病気です。禁煙出来ていない方はまず禁煙を行いましょう。COPDは息切れによる身体活動性の低下により、様々な併存症を引き起こします。吸入薬による症状の改善だけでなく、ワクチンによる感染予防、運動や栄養も併せて意識して行っていくことが大切です。喫煙歴があり、最近咳や痰や息切れが気になるという方はぜひ呼吸器内科に受診してみてください。
<引用文献>
(1)一般社団法人日本呼吸器学会HP呼吸器の病気「慢性閉塞性肺疾患」
(2)厚生労働省:令和4年(2022年)人口動態統計(確定数)の概況 / 統計表 / 第7表 / 死因簡単分類別にみた性別死亡数・死亡率(人口10万対)
(3)厚生労働省:健康日本21(第三次)
(4)COPD(慢性閉塞性肺疾患)診断と治療のためのガイドライン
(5)Cigarette smoking and health. American Thoracic Society. Am J Respir Crit Care Med. 1996 Feb;153(2):861-5
(6)Fletcher C,Br Med J. 1977 Jun 25;1(6077):1645-8.
(7)Bestall JC, Thorax 1999;54:581-586
(8)https://www.catestonline.org/
(9)Hawkins NM. et al.: Heart. heartjnl-2023-323487, 2024
(10)Groenewegen KH. et al.: Chest. 124: 459-467, 2003
(11)Chen CZ. et al.: Respir Med. 172: 106132, 2020
(12)BahadoriK. et al.: International Journal of COPD. 2: 241-251, 2007
(13)Donaldson GC. et al.: Chest. 137: 1091-1097, 2010
(14)Jones SE. et al.: Thorax. 70: 213-218, 2015
(15)Stott-Miller M, Int J Chron Obstruct Pulmon Dis. 2020 Oct 13;15:2467-2476.
(16)COPD GOLD report
(17)Bhatt SP, N Engl J Med. 2023 Jul 20;389(3):205-214
(18)Bhatt SP,N Engl J Med. 2024 Jun 27;390(24):2274-2283
(19)Curkendall SM,Ann Epidemiol.16(1):63-70,2006
(20)Ken M,Am J Respir Crit Care Med. 2018 Jul 1;198(1):51-57
(21)Waschki B,Chest. 2011 Aug;140(2):331-342.
(22)Yamazaki S, J Bone Miner Metab 2004;22:500-508
(23)Asikainen TM, Sports Med 2004;34:753-758
<参考記事>
・【講演会参加】COPDに対するデュピルマブ適応追加についての講演会
・肺機能検査(呼吸機能検査・スパイロメトリー)
・【講演会】人生100年時代のCOPD 治療を考える~健康日本 21・木洩れ陽 2032 を含めて~
・【講演会】「明日からできる!プライマリケア医のためのスパイロ実践~COPDを診断し適切な治療に繋げよう~」
・好酸球とは何か?【喘息】【COPD】